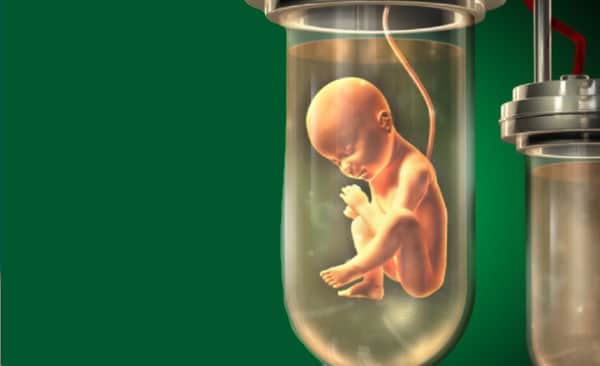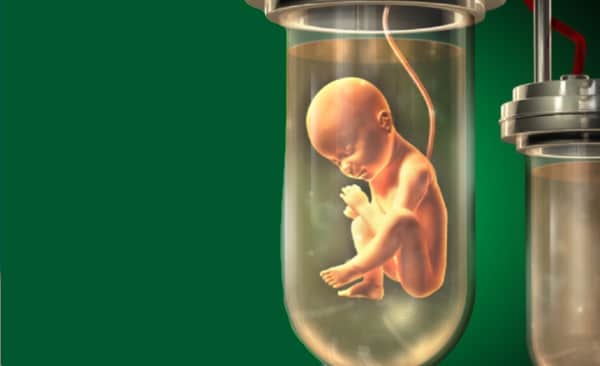
Des tests de "couveuses perfectionnées" évoquent la quête de "l’utérus artificiel"
Une équipe de chercheurs dirigée par Alan Flake, de l’hôpital pour enfants de Philadelphie, a publié une étude sur les travaux qu’elle mène sur un système de « couveuse perfectionnée ».
Testé sur des agneaux grands prématurés, l’incubateur complexe mis au point vise à prolonger la gestation dans un milieu aquatique. Il s’agit d’un « circuit fermé », pour limiter les risques d’infection, mimant le liquide amniotique et l’environnement utérin. Des fœtus d’agneaux ont été extraits par césarienne de leur mère après 15 à 16 semaines de gestation et introduits dans l’appareil, constitué d’un sac fermé et transparent. Le cordon ombilical de l’animal est relié à un circuit d’oxygénation du sang (une sorte de placenta artificiel), qui permet aussi de surveiller la teneur en oxygène. « C’est le cœur de l’animal lui-même qui prend en charge la circulation sanguine, ce qui évite des surpressions délétères. Nous avons été surpris par la qualité de la réponse physiologique des animaux. Les fœtus régulent eux-mêmes les échanges » explique Emily Partridge, auteur de l’article de Nature Communications. Quelques fœtus ont survécu et continué à se développer ex-utero pendant quatre semaines. Puis, les animaux ont été sortis du sac protecteur, les chercheurs ont observé leur capacité à respirer par eux-mêmes à l’air libre avant de les euthanasier pour analyser leurs organes, poumons et cerveau en particulier, car ce sont les organes qui souffrent le plus de la grande prématurité. Leur état était semblable à celui retrouvé chez un fœtus du même stade ayant continué sa gestation dans des conditions normales.
Ce n’est pas la première fois que ce genre d’étude est mené, mais c’est la première fois qu’un système externe parvient à maintenir les fonctions vitales et à assurer le développement d’un fœtus animal pendant aussi longtemps.
L’instigateur de ces travaux explique que l’objectif qu’il poursuit est de mettre au point un incubateur qui mime au plus près la physiologie d’un utérus, pour améliorer les chances de survie sans séquelles des bébés nés très grands prématurés. Les chercheurs estiment que le stade de gestation de ces agneaux équivaut à celui de 22 à 24 semaines chez l’humain. Pour le professeur Alan Flake, la prochaine étape consistera à adapter le système pour les bébés humains prématurés. Selon le chirurgien foetal: « les essais cliniques pourraient commencer dans moins de cinq ans. D’ici 10 ans, cela pourrait devenir une pratique de routine de placer les nourrissons extrêmement prématurés dans ce type d’utérus artificiel pendant un mois avant qu’ils ne soient déplacés dans des couveuses conventionnelles à environ 28 semaines ».
« Les immaturités nombreuses et complexes de ces tout petits patients rendent leur prise en charge en service de réanimation néonatale intense, compliquée et parfois périlleuse. Traverser l’étape de la très grande prématurité sollicite un personnel expérimenté, dévoué, des soins sophistiqués tout en favorisant la proximité avec les parents, dont la présence et le contact sont reconnus comme essentiels pour l’enfant. Ainsi, il faut saluer les efforts constamment mis en œuvre pour tenter d’améliorer le confort, les chances de survie et l’espoir de limiter les séquelles que la grande prématurité peut engendrer. Dans cette étude, le stade de développement pulmonaire d’un agneau ou d’un être humain n’est pas un critère suffisant pour ‘comparer’ l’évolution d’une grossesse humaine et une gestation animale. Outre les innombrables particularités physiologiques humaines, l’impact psychologique ne peut être écarté. Ces recherches ne concernent que la dernière partie de la grossesse, à partir d’un stade de viabilité fœtale. Nous sommes encore très loin de la perspective d’un utérus artificiel qui pourrait prendre en charge une grossesse dans sa totalité. Mais ces travaux y concourent et nous questionnent sur la frontière ténue entre soin et acharnement thérapeutique. Les recherches menées dans une perspective d’amélioration de la prise en charge des grands prématurés pourraient servir des desseins moins glorieux : la « quête de l’utérus artificiel ».
Pour Henri Atlan, auteur d’un ouvrage sur le sujet, « il ne s’agit pas d’un utérus artificiel au sens où toute la grossesse serait conduite ex utero. Il s’agit plutôt d’une couveuse perfectionnée pour très grands prématurés. ». Pour lui, « il faut se garder de tout acharnement procréatique » et attendre d’avoir plus de recul sur les animaux adultes avant de passer à une éventuelle application à l’homme.
Source de l’image : Children’s Hospital of Philadelphia